リウマチに関連する病気
線維筋痛症
- 痛みとは?<痛み理解の知識>
-
「線維筋痛症」は身体の広範な部位に持続的あるいは再発する痛みが中心症状ですので、この病気の理解のために、「痛み」について少し説明します。
国際疼痛学会(IASP)は、2020年に41年ぶりに痛みの定義を変更しました。痛みとは「実際に身体の組織損傷もしくは組織損傷が起こりうる状態に付随する、あるいはそれに似た、感覚かつ情動の不快な体験」とされています。すなわち、身体組織の損傷があるか、損傷が起こりかけている、あるいは過去に身体の損傷などによる痛み体験の記憶が呼び戻される(情動)ことで、脳内に発生する感覚(痛み感覚)が痛みです。
痛みには、時間経過から「急性の痛み」と「慢性の痛みが」あります。急性の痛みは、一過性であり、身体に損傷が発生したか、発生しかかることで出現する危険信号であり、危険から避けるために、われわれは逃避行動をとります。一方、慢性の痛みは、痛みが長く持続あるいは再発している状態(3カ月以上)をいいます。 病気やケガによる痛みはほとんどが一過性のものですが、痛みがひどかったり長引いたりすると、原因自体がなくなっていても、いつまでも痛み続けてしまう場合があります。線維筋痛症は、この慢性の痛みの代表的疾患です。
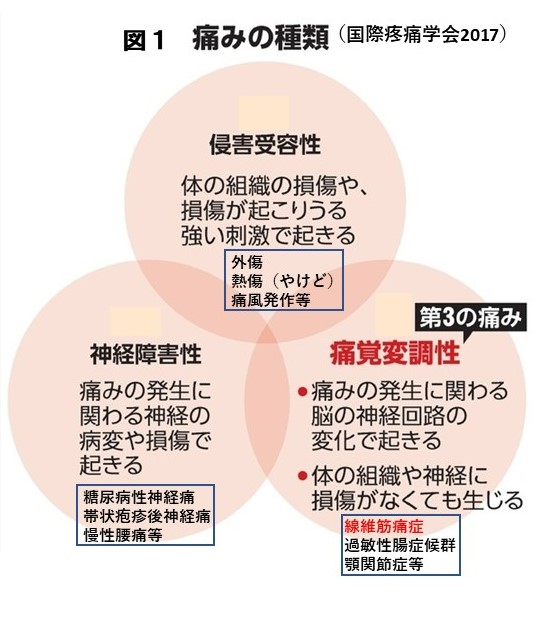
また、国際疼痛学会(IASP)は、痛みの起こり方から痛みを、「侵害受容性疼痛」、「神経障害性疼痛」と第3の痛みとして「痛覚変調性疼痛」の3つに分類しています。線維筋痛症はこのうち「痛覚変調性疼痛」に分類される病気です。痛覚変調性疼痛とは、痛みの発生に関わる脳の神経回路(ネットワーク)の変化で起き、身体の組織や神経、神経回路に損傷がなく起こる痛みです(図1)。
- 線維筋痛症はどんな病気?<概念>
-
「線維筋痛症」とは、3ヶ月以上の長期にわたって、身体のあちこちの広い範囲に痛みが持続したり、再発したりします。痛み以外に、身体の強いこわばりとともに、激しい疲労感、不眠、頭痛やうつ気分、物忘れなど多彩な症状を伴います。病気の原因はまだよくわかっていませんが、最近では神経炎症と免疫系からの検討が行われていますが、確定的ではありません。通常、さまざまな検査を行っても、患者さんに共通した特徴的な異常がみられないことから、わが国では線維筋痛症の診断が遅れることがしばしばです。この病気は、命にかかわる病気ではありませんが、現在のところ線維筋痛症を完治させる治療法がなかなかないため、日常生活への影響が大きく、しばしば社会生活が著しく困難なることが大きな問題となっています。

- この病気の患者さんはどのくらいいるのですか?<有病率>
-
欧米では一般人口の2%前後に線維筋痛症患者さんがみられるとされています。わが国では、2003年の厚生労働省研究班の調査(住民調査)で日本の人口の約1.7%(有病率)の方々が線維筋痛症であるとされています。関節リウマチがわが国で約0.7%(最大でも1.0%)の有病率であるのに比べて、線維筋痛症はさらに多い頻度であり、約200万人の線維筋痛症患者さんがおられることになります。決してまれな病気でないことの認識が重要です。
- この病気はどのような人に多いのですか?< 性別、年齢分布 >
-
 厚生労働省研究班の2003年の全国調査で、わが国の線維筋痛症は男女比が1:4.8と女性に多い病気です(欧米では男女比は1:7~8とさらに女性の頻度が高いとされています)。発病年齢は40歳後半の年代に多いとされています。もちろん小児期発病(若年性線維筋痛症)や65歳以降の高齢者にも発病しますが、中年女性に発病することが多い病気です。
厚生労働省研究班の2003年の全国調査で、わが国の線維筋痛症は男女比が1:4.8と女性に多い病気です(欧米では男女比は1:7~8とさらに女性の頻度が高いとされています)。発病年齢は40歳後半の年代に多いとされています。もちろん小児期発病(若年性線維筋痛症)や65歳以降の高齢者にも発病しますが、中年女性に発病することが多い病気です。
- この病気は遺伝するのですか? <遺伝>
-
家族内で二人以上の患者さんのおられることは珍しくありませんが、遺伝子解析の研究では、糖尿病や高血圧などのような強い遺伝性(素質)はないとされています。むしろ、発病には家庭・社会環境(外的環境要因)が重要とされています。
- この病気の原因はわかっているのですか? <病因>
-
 線維筋痛症がどうして起こるかは、正確なことは現状では解っていません。しかし、線維筋痛症の痛みは、痛みのある部位に原因があるのではなく、痛みを、痛みとして感じる脳のネットワーク(回路)が過敏(中枢性感作)になっているとされています。すなわち、痛み刺激がないのに、腦の痛みの回路が自然発火し、興奮しているために身体のあっちこっちが痛むと感じたり、身体を触られたり、軽く圧迫されただけで強い痛み(アロディニア;異痛症)を感じるわけです。
線維筋痛症がどうして起こるかは、正確なことは現状では解っていません。しかし、線維筋痛症の痛みは、痛みのある部位に原因があるのではなく、痛みを、痛みとして感じる脳のネットワーク(回路)が過敏(中枢性感作)になっているとされています。すなわち、痛み刺激がないのに、腦の痛みの回路が自然発火し、興奮しているために身体のあっちこっちが痛むと感じたり、身体を触られたり、軽く圧迫されただけで強い痛み(アロディニア;異痛症)を感じるわけです。しかし、どうして脳の痛みの回路が自然発火し、興奮するかについては、古くからさまざまな切り口から研究が行われていますが、いまだもって不明と言わざるを得ません。最近の国内外の研究から脳内で痛みの神経・神経回路に炎症(脳内神経炎症)が発生しているためであることが報告され、免疫系の活性化による脳内神経炎症が痛みの回路の異常と関わっていることが重要と考えられ、新たな治療薬の標的にもなっています。
- この病気はどのような症状が現れますか? <臨床徴候>
-
全員に共通して、身体の広範な部位に慢性の痛みが持続的、あるいは断続的に見られます。痛みは鈍い痛みのこともありますが、しばしば激しい痛みとなり、痛みで仕事や家事ができず、夜も眠れないとか、目を覚ましてしまったりします。患者さんは線維筋痛症の痛みを、身体がナイフで切り裂かれるような痛み、身体の中でガラスが割れ、その破片で傷つけられるような痛み、痛みで全身が締め付けられるなどと訴えられます。このような痛みが日によって、あるいは1日のうちでも時間によって変化します。
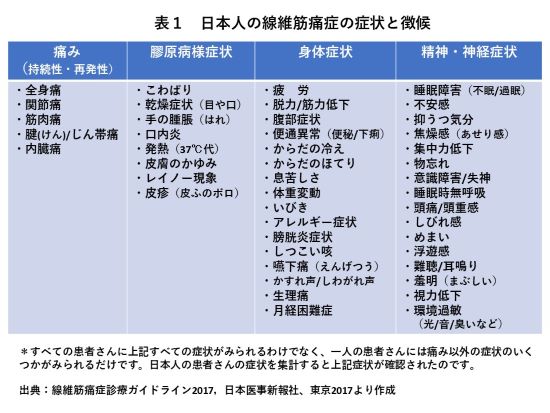
また、季節や天候、身体活動、精神的ストレスなどによって、痛みが悪化します。さらに、他の病気(多くは膠原病やリウマチ性疾患など)に付随して線維筋痛症が発病した場合は、元の病気の悪化により、痛みが悪化します。痛み以外に、強い疲労感、抑うつ気分、目覚めがすっきりせず熟睡感がないこと、物忘れや集中力が落ちるなどの、さまざま身体、神経や精神症状が出現します(表1:日本人にみられる症状)。
- 検査ではどのような異常がみられますか? <検査>
-
医療機関で実施できる検査である、血液・尿検査、レントゲン撮影、CTやMRI、エコー検査などの画像検査、脳波などを施行しても、線維筋痛症に特徴的な共通の異常は得られません。したがって、一般的病気のように、ある検査結果に異常が出たから、線維筋痛症と診断することができません。しかし、線維筋痛症と診断されても、治療薬剤を服用中の副作用のチェックのため、あるいは線維筋痛症と合併しやすい病気併発の疑いが出てきた時は、各種検査が行われるのは当然です。

- この病気はどのように診断しますか? <診断>
-
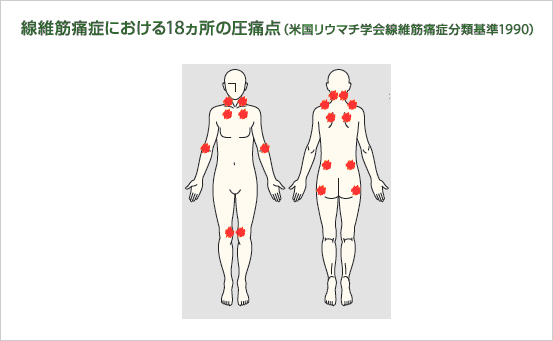
検査の項で記載されているごとく、一般的検査で線維筋痛症に特徴的な異常のないことから、診断にあたっては、症状の内容と経過、あるいは丁寧な診察によって、診断基準・分類基準を用いて診断がなされます。そのなかで、身体の特徴的部位を圧迫する(親指で4Kgの力で押さえる)と、線維筋痛症の患者さんは強い痛みを訴えます(圧痛点が陽性)。この身体診察所見と広範囲の慢性疼痛(3ヶ月以上)がある場合、線維筋痛症とする基準(米国リウマチ学会1990年基準)と、この圧痛点を利用せず、痛みと身体症状、神経・精神症状の組み合わせで線維筋痛症を診断する基準(米国リウマチ学会2010年基準)があります。さらに、米国食品医薬局(FDA)と米国疼痛学会(APS)が新たに、2019年線維筋痛症の診断基準を提案しましたが日本人への有用性はデータがありませんので、一般的には使われていません。
国際的には米国リウマチ学会のいずれかの基準が用いられていますが、 実際には、より適切に線維筋痛症の診断を行うために、1990年基準/2010年基準の両者を用いることが多いようです。
- この病気はどのような治療法がありますか? <治療>
-
残念ながら、線維筋痛症の原因が解っていなので、原因療法や根治療法はないのが現状です。したがって現状の治療ゴールは線維筋痛症の診断を受け入れ(疾患受容)、病気に対する正しい理解を持つことが重要です。その上で、線維筋痛症の中心症状である広範囲かつ激しい痛みを和らげ(緩和)、日常生活に影響のない程度までコントロールすることです。痛みを軽減することにより、日常生活動作も改善し、自然経過で線維筋痛症が終息することが期待できます。また、発病から早期に医療介入が行われた場合、あるいは若年者の線維筋痛症では、比較的治療反応性がよいとされています。
治療には、薬物療法と非薬物療法があります。薬物療法として、1)神経障害性疼痛に有効なリリカ(プレガバリン)があります。これは、痛みの神経回路の過剰興奮状態を抑えることにより、線維筋痛症の痛みの緩和が期待されます。2)抗うつ薬に分類されるサインバルタ(デユロキセチン)、トリプタノール(アミトリプチリン)があります。これら薬剤は、線維筋痛症のうつ症状を改善する目的ではなく、抗うつ薬による脳内セロトニン、ノルアドレナリンなどの神経伝達物質を増加させ、下行疼痛抑制系を活性化して痛みのブレーキ作用を強めることにより、痛みの緩和が期待されます。3)弱オピオイド系のトラマール(トラマドール)、トラムセット(トラマドールとアセトアミノフェン配合剤)、ノルスパンテープ(ブプレノルフィン)などもつかれることがあります。オピオイド系薬剤は、脳内外の痛みの神経回路に結合して、がんの強い、しつこい痛みにも鎮痛と痛みの緩和が期待されます。しかし、オピオイド系薬剤は精神依存のリスクがあることから、線維筋痛症では弱オピオイドが使用されます。漫然とした使用でなく、依存性回避のため、一定期間で終了するとの治療計画のもとでの使用が必要です。4)その他として、わが国ではノイロトロピン(ワクシニアウィルス接種家兎炎症皮膚抽出液)、カロナール(アセトアミノフェン)などが使用されます。一般的な鎮痛薬(非ステロイド系抗炎症薬)であるロキソニン(ロキソプロフェン)、ボルタレン(ジクロフェナック)などや副腎皮質ステロイドホルモンは有効ではありません。
 これら薬剤が患者さんの病状に応じて、単独あるいは2種類や3種類を併用療法で使用されます。しかし、線維筋痛症の現在の薬物療法では痛みの完全な消失は困難であり、痛みを一定レベルに和らげる(痛みの緩和)ことである認識が重要です。また、薬物療法で重要なことは、次に述べる非薬物療法とともに併用することが極めて重要です。
これら薬剤が患者さんの病状に応じて、単独あるいは2種類や3種類を併用療法で使用されます。しかし、線維筋痛症の現在の薬物療法では痛みの完全な消失は困難であり、痛みを一定レベルに和らげる(痛みの緩和)ことである認識が重要です。また、薬物療法で重要なことは、次に述べる非薬物療法とともに併用することが極めて重要です。非薬物療法には、運動療法と精神・心理療法があります。欧米では積極的に行われていますが、わが国では医療制度の違い、これら線維筋痛症に特化した非薬物療法指導者がいないことから、どこででも実施することは困難です。運動療法として、段階的有酸素運動、レジスタンス運動、瞑想運動(ヨガ、太極拳、気功)などがあり、患者さん自身が行えるものとして、アイソメトリックヨガなどがあります。また、温熱療法、和温(WAON)療法などもあります。一方、精神療法・心理療法として認知行動療法が有効であるとされています。わが国では痛みに対する鍼灸治療がしばしば行われていますが、現状では確実に有効性を示すデータが不十分であり、担当医と相談の上、線維筋痛症に詳しい鍼灸師による施術が必要です。漢方製剤、生薬やその他の補完代替医療については線維筋痛症に対して信頼できる情報が著しく少なく、確実に有効とする根拠のあるものはないと判断せざるを得ません。一方、小児の若年性線維筋痛症では家庭環境の影響が大きいことから、環境調整(家族分離など)のために一定期間の入院措置の有効性も示されています。

- この病気はどのような経過をたどるのですか? <臨床経過、予後>
-
線維筋痛症は基本的に生命に重大な結果を招くことはなく、本症が原因での死亡例の報告はありません。しかし、他の膠原病やリウマチ性疾患とともに線維筋痛症が併発する場合は、その膠原病などが原因となって生命に重大な結果をきたすことはあります。
経過は原因療法がなく、難治性であることから長期にわたって経過し、日常生活動作能(ADL)や生活の質(QOL)は著しく低く、機能的予後が問題となります。また、長期に診断されなかった症例や激しい全身痛が長期に持続する場合は、一層、機能的予後は悪く、回復が極めて困難となり、破局的思考に陥ることがあります。また、欧米では難治性症例では長期経過とともに自殺率が増加することの報告があることから、自殺回避の対策も治療とともにケアにあたって重要とされています。わが国ではこの点についてはまったく不明です。一方、若年性線維筋痛症は比較的経過良好で大部分は1~2年以内に回復します。
本邦例では84%の患者さんが外来通院管理下であり、1年間での回復率はわずか1.5%ですが、半数が軽快しており、残り約半数が不変か悪化の経過をとっています。しかし、日常生活に対して半数がほとんど影響を受けませんが、残り半数が何らかの影響を受けており、約1/3が休職・休学にならざるを得ません。休職・休学の期間は平均3.2年とされています。
- 患者支援団体などはありますか? <友の会>
-
わが国では医療者、国民ともに線維筋痛症に対する認知度が低いため、患者さんは耐えがたい痛みの持続のみならず、周囲の無理解、誤解で精神的苦痛も強い状況にあるため、患者会「NPO法人線維筋痛症友の会」が組織され支援活動を行っています。また、わが国における線維筋痛症の適正な医療を推進し、原因・病態の解明、治療法の開発研究とともに専門医の育成などを目的に「一般社団法人日本線維筋痛症学会」が組織され、学術活動、医療者への教育活動を積極的に行っています。いずれも団体のホームページから線維筋痛症の診療可能な医療機関(線維筋痛症診療ネットワーク)が検索できます。一方、一般社団法人日本線維筋痛症学会が中心となって定期的に診療ガイドラインを作成・改定しています。最新の「線維筋痛症診療ガイドライン2017」は公益財団法人日本医療機能評価機構EBM医療情報事業部のホームページで公開されています。

 線維筋痛症患者さんの公的支援として、公的医療保険制度(厚生医療、医療扶助・精神障害者通院医療公費負担、高額療養費制度など)、傷病手当金、失業保険、障害者総合支援法に基づく支援、身体障害手帳制度、精神障害者福祉手帳制度、障害年金、生活保護制度、介護保険制度(第2号被保険者)などがありますが、線維筋痛症では痛みといった自覚症状が中心であり、客観的所見が得られにくいことから、各種制度の認定の審査などにしばしば相容れないところがあり、上記各種制度が適応されることが困難な場合がしばしばあるのが現状です。担当医ならびに各自治体の担当部署が密な連携と相談が必要です。
線維筋痛症患者さんの公的支援として、公的医療保険制度(厚生医療、医療扶助・精神障害者通院医療公費負担、高額療養費制度など)、傷病手当金、失業保険、障害者総合支援法に基づく支援、身体障害手帳制度、精神障害者福祉手帳制度、障害年金、生活保護制度、介護保険制度(第2号被保険者)などがありますが、線維筋痛症では痛みといった自覚症状が中心であり、客観的所見が得られにくいことから、各種制度の認定の審査などにしばしば相容れないところがあり、上記各種制度が適応されることが困難な場合がしばしばあるのが現状です。担当医ならびに各自治体の担当部署が密な連携と相談が必要です。
【情報更新】令和4年8月
